4 Therapieplanung und Versorgungskoordination
4.1 Grundsätze der Therapie nicht-spezifischer Kreuzschmerzen
Bei nicht-spezifischen Kreuzschmerzen wurden definitionsgemäß keine Hinweise auf spezifische Ursachen identifiziert, daher können die therapeutischen Maßnahmen nur symptomatisch erfolgen. Es stehen nicht-medikamentöse (siehe Kapitel 5 Nicht-medikamentöse Therapie) und medikamentöse (siehe Kapitel 6 Medikamentöse Therapie) Maßnahmen zur Verfügung. Abhängig vom Stadium (akut, subakut, chronisch) liegen teilweise unterschiedlich starke Wirksamkeitsnachweise vor und werden unterschiedliche Empfehlungsstärken ausgesprochen. Für Interventionen ohne oder mit einem sehr geringen Nutzennachweis wurden starke Negativ-Empfehlungen formuliert, auch wenn kein Schaden belegt war. Grund hierfür ist die Sorge der Leitliniengruppe, dass andernfalls der Eindruck entsteht, dass diese Verfahren Alternativen zur stark empfohlenen Beibehaltung der Aktivität darstellen würden und somit die Passivität gefördert würde. Darin sehen die Autoren der Leitlinien einen relevanten Schaden, der zur Abwertung der Empfehlungsstärke führte. Im individuellen Fall und insbesondere in Kombination mit Aktivität können diese Interventionen dennoch angewendet werden, solange keine Hinweise auf zusätzliche Schäden vorliegen.
Optionale Empfehlungen (Terminus "kann") betreffen Therapieversuche, die erst nach Ausschöpfung aller stärker empfohlenen Therapiemaßnahmen in Erwägung gezogen werden können.
|
Empfehlungen/Statements |
Empfehlungsgrad |
|---|---|
|
Für den gesamten Versorgungsprozess soll ein Arzt eine "Lotsenfunktion" übernehmen. Dieser Arzt ist erste Anlaufstelle für die Erkrankten und koordiniert sämtliche Behandlungsschritte. Expertenkonsens |
|
Je nach Präferenz des Patienten findet die Erstkonsultation im hausärztlichen Bereich (Gebiete Innere Medizin und Allgemeinmedizin) oder in fachärztlichen Praxen für Orthopädie und Unfallchirurgie bzw. für physikalische und rehabilitative Medizin statt. Der hauptverantwortlich Versorgende (Lotsenfunktion) koordiniert die Überweisung zu anderen Fachdisziplinen und/oder Therapeuten bzw. die Kontaktaufnahme zu Betriebsärzten, Krankenkassen und Rentenversicherungsträgern. Auch die Überleitung von Therapieinhalten multimodaler Programme und Folgeanwendungen fällt in diesen Koordinierungsprozess.
Die Therapie nicht-spezifischer Kreuzschmerzen orientiert sich an den Schmerzen und dem aktuellen Funktionsstatus. Der Behandlungsplan wird von den behandelnden Ärzten mit den Patienten individuell abgestimmt ("shared decision making"). Dabei ist es wichtig, Präferenzen der Patienten und regionale Gegebenheiten zu berücksichtigen. Zur Unterstützung für die ärztliche Aufklärung wurden Patientenmaterialien zu den Themen psychosoziale Risikofaktoren, Bildgebung, Bewegung und Multimodale Behandlungsprogramme (siehe Anhang 4) entwickelt und von den Leitlinienautoren konsentiert. Zusätzliche Informationen finden Patienten in der NVL PatientenLeitlinie Kreuzschmerz (www.kreuzschmerz.versorgungsleitlinien.de), dort sind auch ausführliche Informationen zu Patientenselbsthilfegruppen aufgeführt.
Grundsätzlich gilt für die Therapie nicht-spezifischer Kreuzschmerzen:
- Aktivierung der Patienten: Körperliche Bewegung verursacht keine Schäden, sondern fördert eine Linderung der Beschwerden;
- empfohlene medikamentöse und nicht-medikamentöse Therapie zur Unterstützung aktivierender Maßnahmen;
- Vermittlung von Kompetenzen zu gesundheitsbewusstem Verhalten, sowie dem biopsychosozialen Krankheitsmodell von Kreuzschmerzen;
- Frühzeitige Entwicklung multi- und interdisziplinärer Behandlungspläne.
|
Empfehlungen/Statements |
Empfehlungsgrad |
|---|---|
|
Patienten mit nicht-spezifischen Kreuzschmerzen sollen im gesamten Krankheitsverlauf gemäß der Grundlagen und Empfehlungen der NVL individuell informiert und beraten werden. Expertenkonsens |
|
|
Im Krankheitsverlauf soll eine kontinuierliche Aufklärung und Motivation zu einer gesunden Lebensführung, die regelmäßige körperliche Aktivität einschließt, durchgeführt werden. Literatur 12084, 24349, 24539, 12728, 24399 |
|
|
Auf die Anwendung von chronifizierungsfördernden und/oder nicht-evidenzbasierten medizinischen Verfahren soll verzichtet werden. Expertenkonsens |
|
|
Patienten sollen aufgefordert werden, körperliche Aktivitäten soweit wie möglich beizubehalten. Literatur 24193 |
|
Von besonderer Bedeutung ist zu jedem Zeitpunkt der Erkrankung die ärztliche Aufklärung und Beratung. In jeder diagnostischen und therapeutischen Handlung verbirgt sich eine Informationsvermittlung. Diese kann Vorstellungen der Betroffenen über ihre Erkrankung beeinflussen und damit auch ihr Verhalten steuern. Aus der Bedeutung von kognitiven Faktoren und dem Verhalten der Betroffenen für die Chronifizierung von bewegungsbezogenen Schmerzen (siehe Kapitel 2 Prognose und Risikofaktoren) ist abzuleiten, dass es sinnvoll ist, diese Faktoren durch eine adäquate Beratung und die Vermittlung richtiger Information so früh wie möglich positiv zu beeinflussen.
Insbesondere zur Motivation und Verankerung eines körperlich aktiven Lebensstils beinhaltet die Beratung folgende Aspekte:
- Aufklärung über die grundsätzliche Unbedenklichkeit von körperlicher Aktivität;
- Aufklärung über die leistungsangepasste Dosierung körperlicher Aktivität und Regeln für die Dosissteigerung;
- Aufklärung über die Verbesserung der Kraft sowie der Ausdauer;
- Bedeutung der regelmäßigen Aktivität (mindestens zweimal/Woche mehr als 15 Minuten) für den Trainingseffekt;
- Hinweis auf die Berücksichtigung persönlicher Präferenzen bei der Wahl der Aktivitäten;
- Bedeutung regelmäßiger kurzer Erholungspausen im Alltag;
- Bedeutung einer ausgewogenen Balance zwischen Be- und Entlastung;
- Zieldefinition: Leistungssteigerung ohne Schmerzsteigerung, nicht Beseitigung der Schmerzen.
Es gibt Hinweise aus Übersichtsarbeiten von RCT und nicht randomisierten klinischen Studien, dass Aufklärung und Edukation positive Effekte auf eine Bestärkung der Patienten sowie auf die Angst, das Katastrophisieren und die Beunruhigung haben, als auch auf eine beschleunigte Rückkehr an den Arbeitsplatz und eine Verhinderung von Chronifizierung 12084, 24349, 24539, 12728. Eine weitere Übersichtsarbeit aus drei RCT und einem Cluster-RCT konnte positive Effekte auf die Anzahl der Tage mit Schmerzen, eine Zunahme der körperlichen Aktivitäten, eine Verbesserung der Compliance für Bewegungstherapien und schmerzfreies Heben durch verschiedene Informations- und Motivationsverfahren nachweisen 24399. Auch Beratungen und Schulungen, die die Eigeninitiative der Patienten zu Selbstmanagementstrategien fördern, haben positive Effekte auf die Schmerzreduktion (MD -5,7 (95% KI -8,2; -3,3)) und zeigten eine Zunahme der körperlichen Funktionsfähigkeit (MD -4,7 (95% KI -7,5; -1,9)) 24496. Drei weitere Übersichtsarbeiten konnten diese positiven Effekte durch Patientenberatung bzw. -information nicht bestätigen 24418, 24403, 24574. Die Inhalte und die Form der Informationsvermittlung (individuelle Gespräche mit Hinweisen und Techniken zu Verhaltensänderungen, Broschüren und Bücher, Online-Formate), als auch der zeitliche Rahmen (fünf Minuten bis 2,5 Stunden) sind in den verschiedenen in die Übersichtsarbeiten eingeschlossenen Studien sehr unterschiedlich. Als besonders wirkungsvoll zeigten sich 2,5-stündige persönliche Gespräche. Im Gegensatz dazu konnten zwischen kurzen 20-minütigen Beratungen und der Ausgabe von Informationsbroschüren keine Unterschiede identifiziert werden 12084.
Auch wenn die Studienlage keinen eindeutigen positiven Nachweis erbringt, ist doch davon auszugehen, dass die Beratung ein wichtiges Kriterium darstellt, um die Patienten über die Erkrankung zu informieren und eine Chronifizierung zu verhindern. Zudem entspricht die ausführliche, individuell angepasste Information dem ethischen Prinzip der Autonomie. Aufgrund der im Arzt-Patienten-Gespräch schwer zu standardisierenden Informationsvermittlung ist ein wissenschaftlicher Wirksamkeitsnachweis problematisch, dies trifft insbesondere für die Länge und Häufigkeit der Beratung zu.
Das Beibehalten der Aktivitäten des täglichen Lebens führt laut einer weiteren Übersichtsarbeit aus RCT zu einer signifikanten Schmerzreduktion (SMD 0,25 (95% KI 0,05; 0,45)) und Verbesserung der körperlichen Funktionsfähigkeit (SMD 0,29 (95% KI 0,09; 0,49)) 24193. Dabei ist das individuelle Ausmaß an Aktivität zu berücksichtigen. Aus Sicht der Autoren der Leitlinie kann sich eine übermäßige körperliche Belastung sich ebenso krankheitsfördernd auswirken wie eine zu geringe Aktivität. Demnach gilt es, mit den Betroffenen ein angemessenes Maß an Aktivität basierend auf der Leistungsfähigkeit sowie des bisherigen Aktivitätsniveaus des Patienten festzulegen.
4.2 Management nicht-spezifischer Kreuzschmerzen
Ziele des Managements sind:
- adäquate Kontrolle der Symptome, d. h. Linderung der Schmerzen, so dass die Betroffenen ihren täglichen Aktivitäten schnellstmöglich wieder nachgehen können;
- Prävention einer Chronifizierung;
- Vermeidung von diagnostischen Maßnahmen ohne therapeutische Konsequenzen;
- Vermeidung des Risikos einer iatrogenen Fixierung;
- Förderung eines biopsychosozialen Krankheitsverständnisses;
- kontinuierliche Aufklärung und Motivation der Betroffenen zu einer gesunden Lebensführung, die regelmäßige körperliche Bewegung einschließt;
- Aufklärung und Beratung bei Veränderungen des Beschwerdebildes und die differenzierte Bewertung diagnostischer Maßnahmen und therapeutischer Interventionen;
- Verständigung auf ein gemeinsames Krankheitsmodell und Förderung der aktiven Mitarbeit der Patienten;
- Verhinderung von schädigendem Krankheitsverhalten;
- Verhinderung der Anwendung medizinischer Verfahren, die die Patienten in eine passive Rolle drängen und das Problem dadurch eher verschärfen;
- keine Inanspruchnahme unnötiger apparativer Diagnostik, da die Gefahr der Überbewertung vermeintlich pathologischer Befunde besteht;
- frühzeitige Einleitung einer leitlinienorientierten Therapiestrategie und umfassende Aufklärung durch die behandelnden Ärzte und Therapeuten, sofern notwendig, auch Einsatz psychotherapeutischer Interventionen;
- Beratung über sozialmedizinische Auswirkungen der Erkrankung unter Berücksichtigung der Arbeitssituation;
- Erhaltung bzw. Wiederherstellung der Teilhabe, der Arbeits- und Erwerbsfähigkeit;
- Vermeidung bzw. Verminderung von Behinderung oder Pflegebedürftigkeit.
|
Empfehlungen/Statements |
Empfehlungsgrad |
|---|---|
|
Die Beschwerden bei akuten nicht-spezifischen Kreuzschmerzen sind häufig selbst begrenzend, so dass ein großer Anteil der Personen, die sich erstmalig mit Kreuzschmerzen in medizinische Behandlung begeben, lediglich einer Beratung und Akutversorgung bedarf. Literatur 7862, 24495 |
Statement |
|
Während des Behandlungsverlaufes sollte die symptomorientierte Basistherapie fortgesetzt, überprüft und ggf. ergänzt werden. Insbesondere wenn die Arbeitsunfähigkeit länger als zwei Wochen andauert, sollten die Erstversorgenden die Hinzuziehung weiterer Fachdisziplinen erwägen. Expertenkonsens |
|
|
Entsteht der Verdacht auf psychosoziale Belastungen, können nach der ärztlichen Beratung ärztliche oder psychologische Psychotherapeuten zur weiteren Diagnostik und Behandlung konsultiert werden. Expertenkonsens |
|
|
Bei Vorliegen einer komorbiden psychischen Störung soll eine entsprechende leitliniengerechte Versorgung eingeleitet werden. Referenzleitlinien 25250, 24154, 24128 |
|
|
Liegen im subakuten Stadium nach wie vor keine Risikofaktoren zur Chronifizierung vor, soll der Schwerpunkt der Behandlung auf der Optimierung der symptomatischen Therapie liegen. Expertenkonsens |
|
|
Bleiben die Untersuchungen auch nach zwölf Wochen ohne spezifischen Befund, ist die Diagnose chronische nicht-spezifische Kreuzschmerzen wahrscheinlich. Expertenkonsens |
Statement |
Bei Erstkontakt
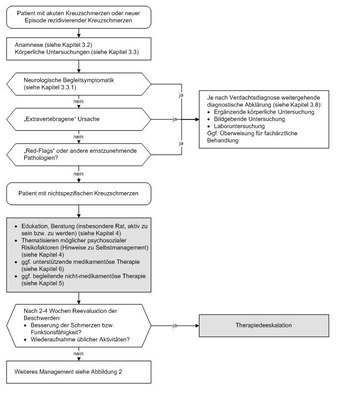
Bei akuten nicht-spezifischen Kreuzschmerzen ist neben einer Basisdiagnostik (siehe Abbildung 1 und Kapitel 3 Diagnostik) eine frühzeitige Beratung durch den behandelnden Arzt wichtig. Dabei ist es wichtig, verständlich zu erklären, dass Kreuzschmerzen sehr häufig sind, die Aussicht auf Genesung im Allgemeinen gut ist sowie das Schmerzen keinen Organschaden bedeuten müssen 24495, 7862. Ziel der Aufklärung ist die Motivation der Patienten zur Beibehaltung bzw. Wiederaufnahme einer angemessenen körperlichen Aktivität sowie einer gesundheitsbewussten Lebensführung. Neben der Medikation zur Schmerzlinderung (siehe Kapitel 6 Medikamentöse Therapie) können bei Bedarf im akuten Stadium ergänzende Therapien zur Anwendung kommen (siehe Kapitel 5 Nicht-medikamentöse Therapie).
Sofern psychosoziale Risikofaktoren bereits in diesem Stadium identifiziert werden oder bekannt sind, fließen diese Risikofaktoren in die motivierende Gesprächsführung und Beratung ein. Im niederschwelligen Bereich gehören dazu kurze, verhaltensmedizinisch orientierte Interventionen im Rahmen der psychosomatischen Grundversorgung. Damit ist zu diesem Zeitpunkt nicht die 25-h-Richtlinientherapie gemeint, sondern kleinere Einheiten zwischen Kurzzeit- und Grundversorgung (so genannte Counseling-Angebote mit risikofaktorenbasierter Beratung). Zielpunkte der Beratung im ärztlichen Gespräch/Exploration können z. B. problematische Denk- oder Verhaltensmuster (symptom- und/oder bewegungsbezogene Ängste, Durchhalten oder ausgeprägtes Vermeidungsverhalten, Rückzug aus sozialem Umfeld, Katastrophisieren) sein. Das therapeutische Ziel besteht zu diesem Zeitpunkt darin, die Betroffenen von der grundsätzlichen Gutartigkeit der Symptome zu überzeugen und sie – trotz und unter Berücksichtigung der Risikofaktoren – zur Aufrechterhaltung bzw. Intensivierung körperlicher Aktivitäten anzuleiten. Hinsichtlich des Nutzens dieser frühen Interventionen, die auf eine Änderung der psychosozialen Faktoren abzielen, gibt es widersprüchliche Ergebnisse. Der Nutzen dieser Maßnahmen wurde in drei randomisierten Studien belegt 8518, 14068, 12883, eine weitere Studie konnte dies jedoch nicht bestätigen 12727.
Abbildung 1: Diagnostik und Therapie bei Erstkontakt
(zum Vergrößern Abbildung bitte anklicken)
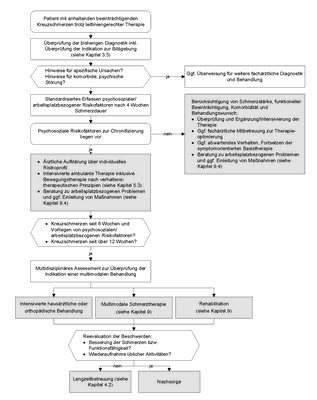
Nach vier Wochen leitliniengerechter Behandlung
Erzielt die Therapie nach vier Wochen leitliniengerechter Behandlung nicht die erwünschten Effekte, erfolgt eine Überprüfung der Diagnostik (siehe Abbildung 2 und Kapitel 3 Diagnostik). Bei Vorliegen von "yellow flags" richtet sich die Aufklärung nach der Art der Risikofaktoren, dabei sind entsprechend dem individuellen Risikoprofil die Aspekte Distress und Depressivität sowie ungünstige Schmerzverarbeitung (ausgeprägtes schmerzbezogenes Angst-Vermeidungs-Verhalten ("fear-avoidance-beliefs") oder Durchhalteverhalten) besonders zu berücksichtigen. Die Aufklärung beinhaltet eine Beratung zu geeigneten Formen der Schmerzverarbeitung im Alltag sowie dem Abbau von Distress, unter Berücksichtigung problematischer Denk- oder Verhaltensmuster (siehe Abschnitt "Bei Erstkontakt") mit dem weiterhin geltenden Ziel der Aufrechterhaltung/Intensivierung körperlicher Aktivitäten und der Vermeidung von Schonverhalten. Für den Fall, dass diese Risikofaktoren sehr ausgeprägt vorliegen und mit hoher Wahrscheinlichkeit in das Schmerzerleben bzw. die Schmerzverarbeitung einwirken, können – sofern regional verfügbar – Möglichkeiten der psychologischen Mitbehandlung geprüft werden.
Ergibt sich im Rahmen der Erfassung der psychosozialen Risikofaktoren der Verdacht auf eine komorbide psychische Erkrankung wie z. B. Depression, Angststörung etc. soll diese leitliniengerecht behandelt werden. Dafür stehen in Deutschland die Nationale VersorgungsLeitlinie/S3-Leitlinie Unipolare Depression, die S3-Leitlinie Behandlung von Angststörungen und die S3-Leitlinie Posttraumatische Belastungsstörung zur Verfügung 25969, 24154, 24128.
Nach vier bis sechs Wochen wird bei Verdacht auf eine spezifische Ursache der Kreuzschmerzen die Indikation für eine Bildgebung überprüft und ggf. werden weitere Fachdisziplinen (Neurologie, Neurochirurgie, Orthopädie und Unfallchirurgie, Physikalische und Rehabilitative Medizin, Rheumatologie, Radiologie sowie Arbeitsmedizin) in die Behandlung miteinbezogen.
Eine Therapieintensivierung im ambulanten Bereich kann über Bewegungsprogramme nach verhaltenstherapeutischen Prinzipien durch besonders geschulte Physiotherapeuten erreicht werden (siehe Kapitel 5 Nicht-medikamentöse Therapie). Insgesamt kann bei längerdauernder Arbeitsunfähigkeit (über zwei bis vier Wochen) und positivem Nachweis von "yellow flags" auch bereits in der Zusammenschau aller Befunde (idealerweise im Rahmen eines multidisziplinären Assessments) die Indikation einer multimodalen Behandlung geprüft werden (siehe Kapitel 9 Multimodale Behandlungsprogramme).
Bleibt die Behandlung erfolglos, rückt die Prävention chronischer Kreuzschmerzen in den Vordergrund der medizinischen Bemühungen. Der enge Zeitrahmen (zwölf Wochen) erfordert dabei ein zügiges Handeln. Da verschiedene Untersuchungen den Zusammenhang zwischen Dauer der Arbeitsunfähigkeit (AU) und der Wahrscheinlichkeit, an den vorherigen Arbeitsplatz zurückzukehren, aufzeigen 24427, 24487, üben einige Krankenkassen bei Fortbestehen der AU zusätzlich erhöhten Druck auf die Leistungserbringenden aus. Schon nach länger als drei Monaten währender AU ist die Chance zur Reintegration deutlich vermindert (siehe Kapitel 2 Prognose und Risikofaktoren).
Nach sechs bzw. zwölf Wochen leitliniengerechter Behandlung
Nach zwölf Wochen Schmerzdauer, alltagsrelevanten Aktivitätseinschränkungen und unzureichendem Therapieerfolg trotz leitliniengerechter Therapie soll ein multidisziplinäres Assessment durchgeführt werden. Liegen psychosoziale Risikofaktoren und/oder arbeitsplatzbezogene Risikofaktoren zur Chronifizierung vor, wird das multidisziplinäre Assessment bereits nach sechs Wochen empfohlen (siehe Abbildung 2 und Kapitel 3 Diagnostik). Je nach regionalen Gegebenheiten kann ein solches Assessment auf unterschiedliche Weise erfolgen. Neben dem Assessment in hochspezialisierten schmerztherapeutischen Einrichtungen kann auch der koordinierende Arzt z. B. in Form eines telefonischen Austauschs die Befunde zusammen mit den konsultierten Fachleuten (Ärzten, Physiotherapeuten, Psychotherapeuten) begutachten. Derzeit gibt es jedoch keine bestehende Vergütungsstruktur für ein multidisziplinäres Assessment im ambulanten Versorgungssektor.
Ziel des multidisziplinären Assessments ist das Festlegen der weiteren Therapie mit der Möglichkeit der intensivierten hausärztlichen/orthopädischen Behandlung, einer multimodalen Schmerztherapie oder einer Rehabilitation. Eine multimodale Behandlung kann angesichts der bestehenden Versorgungsmöglichkeiten nicht immer in Form institutionalisierter Programme (siehe Kapitel 9 Multimodale Behandlungsprogramme) erfolgen. Daher ist es denkbar und anzustreben, dass von dem koordinierenden Arzt gemeinsam mit den Patienten individuelle Behandlungskonzepte erarbeitet werden, die sich hinsichtlich der Inhalte und der qualitativen und quantitativen Zusammensetzung an evaluierten Programmen orientieren und dabei regionale Gegebenheiten berücksichtigen.
Sobald die fachärztliche bzw. Schwerpunktversorgung nicht mehr notwendig ist, gehen die Patienten mit einer Therapieempfehlung wieder in die hausärztliche Versorgung zurück. Dabei ist es Aufgabe der Sekundär- bzw. Tertiärversorgenden, die zuweisenden Ärzte umgehend über Befunde und Therapieempfehlungen zu informieren und somit die Steuerung der Behandlung durch den koordinierenden Arzt zu gewährleisten. Der Entlassungsbericht beinhaltet eine Eingangs- und Ausgangsevaluation, eine sozialmedizinische Stellungnahme zur beruflichen Situation sowie gegebenenfalls Hinweise zur weiteren Therapie.
Abbildung 2: Diagnostik und Therapie bei fortbestehenden Kreuzschmerzen
(zum Vergrößern Abbildung bitte anklicken)
Langzeitbetreuung
Die Langzeitbetreuung bei Patienten mit rezidivierenden oder chronischen Kreuzschmerzen kann durch den hauptverantwortlich behandelnden Arzt (Lotsenfunktion) wohnortnah erfolgen. Ein kontinuierlicher Informationsaustausch mit den weiteren behandelnden Ärzten anderer Fachdisziplinen sowie allen an der Behandlung beteiligten Fachberufsgruppen ist zu fordern. Tabelle 8 fasst die Vorgehensweisen in besonderen Situationen der Langzeitbetreuung zusammen.
Bei chronischen, subjektiv beeinträchtigenden Beschwerden sind für die Verlaufskontrolle folgende zusätzliche Untersuchungen im Rahmen der fachspezifischen Betreuung sinnvoll:
- Messung der Leistungsfähigkeit (Funktionsfragebogen Hannover-Rücken (FFbH-R)) 18776;
- Bestimmung des Schweregrades (Graduierung chronischer Schmerzen nach von Korff et al.) 7724;
- Bestimmung des Chronifizierungsstadiums (Mainzer Stadienmodell der Schmerzchronifizierung (MPSS)) 7744;
- Deutscher Schmerz-Fragebogen 18777.
Degenerative und entzündliche Gelenkerkrankungen, Osteoporose, Schlaganfall, Herzinsuffizienz, Depression, Substanzmissbrauch, Adipositas und chronische Bronchitis sind die häufigsten Komorbiditäten bei Kreuzschmerzen 7722, 7719, 4698, 7721, 7718. Sie erfordern eine besondere Berücksichtigung im Krankheitsmanagement und meist auch eine spezifische Behandlung dieser Erkrankungen und der daraus resultierenden Beeinträchtigungen.
Tabelle 8: Betreuungsbedarf in besonderen Situationen
| Medikamenteneinnahme über längere Zeiträume (> vier Wochen) (siehe Kapitel 6 Medikamentöse Therapie) |
|---|
|
| Entlassung aus multimodaler Behandlung (siehe Kapitel 9 Multimodale Behandlungsprogramme) |
|
| Fortbestehende Chronifizierungsfaktoren und/oder eingetretene psychosoziale Folgen |
|
| symptomunterhaltende oder -verstärkende Komorbiditäten (wie z. B. affektive Störungen wie Angst, Depression oder somatoforme Störungen) |
|
| Fortbestehende Arbeitsunfähigkeit |
|
| Veränderungen des Beschwerdebildes |
|
Mehr zur NVL Nicht-spezifischer Kreuzschmerz
-
NVL Nicht-spezifischer Kreuzschmerz, 2. Auflage – Empfehlungsübersicht
Alle Empfehlungen im Überblick.
-
Kreuzschmerz – Bedeutung von seelischen Belastungen
Sie werden weitergeleitet auf unsere Seite Patienten-Information.de
-
Kreuzschmerz – Brauche ich ein Röntgen, CT oder MRT?
Sie werden weitergeleitet auf unsere Seite Patienten-Information.de
-
Kreuzschmerz – Warum Bewegung?
Sie werden weitergeleitet auf unsere Seite Patienten-Information.de
-
Kreuzschmerz – Multimodale Schmerz-Behandlung
Sie werden weitergeleitet auf unsere Seite Patienten-Information.de
-
Patientenleitlinie Kreuzschmerz
Sie werden weitergeleitet auf unsere Seite Patienten-Information.de
-
Akute Kreuzschmerzen
Sie werden weitergeleitet auf unsere Seite Patienten-Information.de
-
Chronische Kreuzschmerzen
Sie werden weitergeleitet auf unsere Seite Patienten-Information.de
Bitte beachten Sie, dass nur die unter www.leitlinien.de enthaltenen Dokumente des Programms für Nationale VersorgungsLeitlinien durch die Träger des NVL-Programms autorisiert und damit gültig sind. Bei NVL-Dokumenten, die Sie von anderen Webseiten beziehen, übernehmen wir keine Verantwortung für deren Gültigkeit.
-
Langfassung
PDF zum Download
-
Kurzfassung
PDF zum Download
Das Archiv enthält abgelaufene, zurückgezogene Dokumente zur Nationalen Versorgungsleitlinie Nicht-spezifischer Kreuzschmerz.
-
Langfassung, 2. Auflage, Konsultationsentwurf
ersetzt durch 2. Auflage, Version 1 im März 2017
-
Langfassung, 1. Auflage, Version 5
ersetzt durch 2. Auflage, Version 1 im März 2017
-
Langfassung, 1. Auflage, Version 4
ersetzt durch Version 5. Begründung: Inhaltliche Prüfung durch das Expertengremium und Verlängerung der Gültigkeit bis zum 31.12.2016, redaktionelle Anpassung der Pfeilrichtung für Empfehlung 3-5
-
Langfassung, 1. Auflage, Version 1.2
ersetzt durch Version 4, August 2013. Begründung: Änderungen aufgrund der ruhenden Zulassung von tetrazepamhaltigen Arzneimitteln, grundsätzliche Änderung der vorgegebenen Gültigkeit aller NVL von vier auf fünf Jahre, Einführung neuer Versionsnummerierung, Ergänzung der DOI, redaktionelle Änderungen
-
Langfassung, 1. Auflage, Version 1.1
durch Version 1.2, August 2011. Begründung: Auf Seite 96 wurde im Kapitel H 6.1.4 „Andere Analgetika“ im Absatz zu Flupirtin die Angabe zur Häufigkeit der täglichen Einnahme in der zitierten Studie ergänzt.
-
Langfassung, 1. Auflage, Version 1.0
ersetzt durch Version 1.1, Juni 2011. Begründung: Symboländerung bei Negativempfehlungen, Korrektur von Literaturbelegen im Abschnitt H 6.4, redaktionelle Änderungen
-
Langfassung, 1. Auflage, Version 0.2
ersetzt durch Version 1.0, November 2010. Begründung: Veröffentlichung der Finalfassung
-
Langfassung, 1. Auflage, Konsultationsentwurf, Version 1.0
ersetzt durch Version 0.2, Juni 2010. Begründung: Ende der Konsultationsphase am 16. Juni 2010
-
Kurzfassung, 1. Auflage, Version 5
Gültigkeit abgelaufen im März 2017. Ersetzt durch 2. Auflage, Version 1 im Mai 2017
-
Kurzfassung, 1. Auflage, Version 5 - englisch
abgelaufen im März 2017. Ersetzt durch 2. Auflage, Version 1 im Mai 2017
-
Kurzfassung, 1. Auflage, Version 4
ersetzt durch Version 5. Begründung: Inhaltliche Prüfung durch das Expertengremium und Verlängerung der Gültigkeit bis zum 31.12.2016, redaktionelle Anpassung der Pfeilrichtung für Empfehlung 3-5
-
Kurzfassung, 1. Auflage, Version 4 - englisch
ersetzt durch Version 5. Begründung: Inhaltliche Prüfung durch das Expertengremium und Verlängerung der Gültigkeit bis zum 31.12.2016, redaktionelle Anpassung der Pfeilrichtung für Empfehlung 3-5
-
Kurzfassung, 1. Auflage, Version 1.2
ersetzt durch Version 4, August 2013. Begründung: Änderungen aufgrund der ruhenden Zulassung von tetrazepamhaltigen Arzneimitteln, grundsätzliche Änderung der vorgegebenen Gültigkeit aller NVL von vier auf fünf Jahre, Einführung neuer Versionsnummerierung, Ergänzung der DOI, redaktionelle Änderungen
-
Kurzfassung, 1. Auflage, Version 1.2 - englisch
ersetzt durch Version 4, August 2013. Begründung: Änderungen aufgrund der ruhenden Zulassung von tetrazepamhaltigen Arzneimitteln, grundsätzliche Änderung der vorgegebenen Gültigkeit aller NVL von vier auf fünf Jahre, Einführung neuer Versionsnummerierung, Ergänzung der DOI, redaktionelle Änderungen
-
Kurzfassung, 1. Auflage, Version 1.1
ersetzt durch Version 1.2, August 2011. Begründung: Keine Änderungen, Anpassung der Versionsnummer an Langfassung
-
Kurzfassung, 1. Auflage, Version 1.0
ersetzt durch Version 1.1, Juni 2011. Begründung: Symboländerung bei Negativempfehlungen, redaktionelle Änderungen
-
Leitlinien-Report, 1. Auflage, Version 3
ersetzt durch 2. Auflage, Version 1 im März 2017
-
Leitlinien-Report, 1. Auflage, Version 1.1
ersetzt durch Version 3, Februar 2015. Begründung: Grundsätzliche Änderung der vorgegebenen Gültigkeit aller NVL von vier auf fünf Jahre, Einführung neuer Versionsnummerierung, Ergänzung der DOI sowie redaktionelle Änderungen
-
Leitlinien-Report, 1. Auflage, Version 1.0
ersetzt durch Version 1.1, Juni 2011. Begründung: Symboländerung bei Negativempfehlungen, redaktionelle Änderungen
-
Evidenztabellen, 1. Auflage, Version 1
Gültigkeit abgelaufen im März 2017. Begründung: Veröffentlichung des Leitlinienreports, 2. Auflage
-
PatientenLeitlinie, 2. Auflage, Konsultationsfassung
ersetzt durch 2. Auflage, Version 1, November 2017. Begründung: Veröffentlichung der Finalfassung
-
PatientenLeitlinie, 1. Auflage, Version 2
ersetzt durch 2. Auflage, Konsultationsfassung. Begründung: Gültigkeit abgelaufen
-
PatientenLeitlinie, 1. Auflage, Version 1
ersetzt durch Version 2, August 2013. Begründung: Änderungen aufgrund der ruhenden Zulassung von tetrazepamhaltigen Arzneimitteln, grundsätzliche Änderung der vorgegebenen Gültigkeit aller NVL von vier auf fünf Jahre, Einführung neuer Versionsnummerierung, Ergänzung der DOI, redaktionelle Änderungen
-
PatientenLeitlinie, 1. Auflage, Konsultationsentwurf
Finalfassung in Bearbeitung. Begründung: Ende der Konsultationsphase am 17. Oktober 2011
-
PatientenLeitlinien-Report, 1. Auflage, Version 2
Gültigkeit abgelaufen
-
PatientenLeitlinien-Report, 1. Auflage, Version 1
ersetzt durch Version 2, Februar 2015. Begründung: Grundsätzliche Änderung der vorgegebenen Gültigkeit aller NVL von vier auf fünf Jahre sowie redaktionelle Änderungen



Hinweise und Kommentare
Sie haben Hinweise und Kommentare zu unserem Internetangebot?